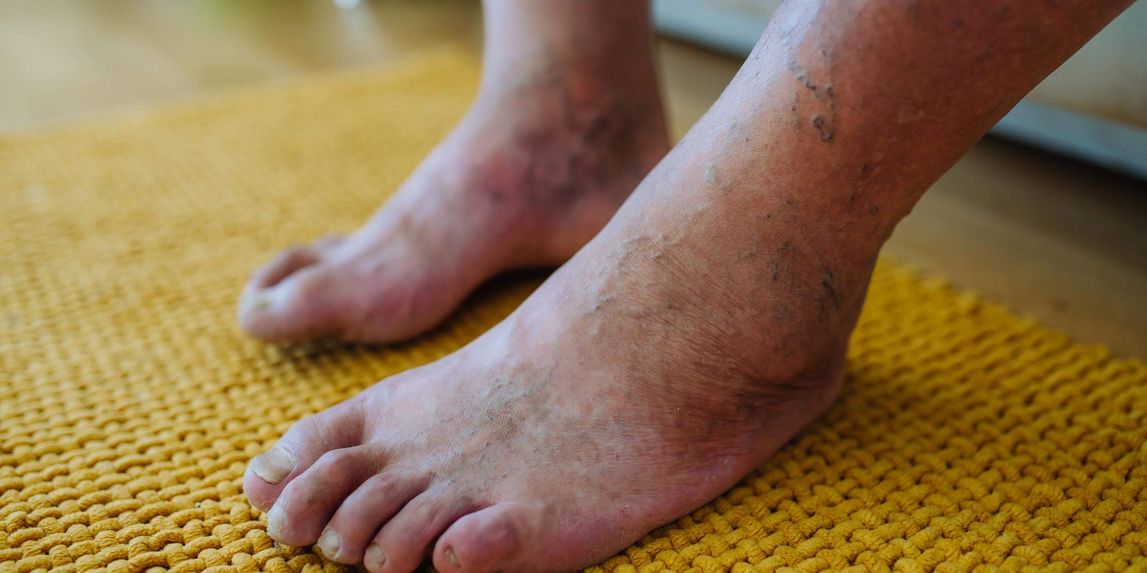
Der diabetische Fuß ist durch nicht heilende Wunden an den Füßen gekennzeichnet. Die Erkrankung ist körperlich und seelisch äußerst belastend. Die Behandlung setzt darauf, Wunden zu heilen und Rückfällen vorzubeugen.
Was ist ein diabetischer Fuß?
Der diabetische Fuß ist eine Folgeerkrankung von Diabetes mellitus, die auch als Zuckerkrankheit bekannt ist. Bei dieser Erkrankung kann es zu offenen Fußwunden kommen, die nicht heilen und tendenziell schlimmer werden. Man spricht auch vom diabetischen Fußsyndrom (DFS).
Häufig beginnt ein diabetisches Fußsyndrom (DFS) mit Gefühlsstörungen am Fuß. Sie entstehen, wenn eine diabetische Neuropathie die Nerven schädigt – eine Folge der Zuckerkrankheit. Betroffene spüren Schmerzen oft nicht mehr richtig und bemerken Verletzungen zu spät. Auch eine mangelnde Durchblutung und Druckstellen begünstigen, dass sich schlecht heilende Wunden entwickeln. In Deutschland leiden etwa 6 Prozent der zuckerkranken Menschen an einem diabetischen Fuß. Die Krankheit schränkt die Beweglichkeit ein, macht viele Betroffene auf Hilfe angewiesen, verursacht Schmerzen und belastet auch die Psyche – etwa durch depressive Verstimmungen und Ängste.
Wird die Therapie früh begonnen, der Fuß gezielt entlastet und die Durchblutung verbessert, lässt sich das Fortschreiten aufhalten und der Fuß kann heilen. Die Betroffenen müssen jedoch lebenslang darauf achten, Rückfällen vorzubeugen.
Folgen eines diabetischen Fußsyndroms
Die offenen Wunden infolge des diabetischen Fußsyndroms sind Eintrittspforten für Bakterien. Es kommt daher häufig zu Wundinfektionen und Entzündungen. Die Infektionen können sich mit dem Blutfluss im Körper verbreiten und eine Blutvergiftung (Sepsis) hervorrufen. Wenn ein diabetischer Fuß nicht rechtzeitig fachgemäß behandelt wird, besteht die Gefahr dass Teile des Fußes oder der ganze Fuß absterben (nekrotisieren). Das diabetische Fußsyndrom kann zu Behinderung und Pflegebedürftigkeit führen und erhöht das Sterberisiko.
Amputation als letzte Therapieoption
Bei ausgedehnten, fortschreitenden Nekrosen, Entzündungen und/oder Infektionen müssen im schlimmsten Fall Teile des Fußes oder auch der ganze Fuß amputiert werden.
Wenn das diabetische Fußsyndrom frühzeitig und gezielt behandelt wird, können Amputationen nachweislich vermieden werden. Die Arbeitsgemeinschaft Diabetischer Fuß der Deutschen Diabetes Gesellschaft (DDG) e. V. zertifiziert ambulante und stationäre Fußbehandlungseinrichtungen, in denen spezialisierte Teams diese Versorgung gewährleisten.
Konsequent vorbeugen
Menschen, die bereits einmal ein diabetisches Fußsyndrom hatten, sind gefährdet erneut daran zu erkranken. Man kann jedoch wirksam vorbeugen, um eine Wiedererkrankung zu vermeiden.

Die Grunderkrankung Diabetes mellitus
Bei einem Diabetes mellitus, auch Zuckerkrankheit genannt, ist der Blutzuckerspiegel dauerhaft erhöht. Die erhöhten Blutzuckerwerte sind die Folge eines Mangels an dem Hormon Insulin oder einer Insulinresistenz. Das Hormon Insulin ermöglicht dem Blutzucker in die Körperzellen zu gelangen, wo er zur Energiegewinnung „verbrannt“ wird. Wenn dieser Vorgang gestört ist, häuft sich der Zucker im Blut an. Hierdurch kommt es zu vielfältigen Störungen und Schäden im gesamten Organismus.
Man unterscheidet zwei Typen des Diabetes:
- Beim Typ-1-Diabetes produziert der Körper kein Insulin mehr.
- Beim Typ-2-Diabetes „stumpfen“ die Körperzellen gegen die Insulinwirkung ab. Man spricht dann von einer Insulinresistenz. Später stellt der Körper auch bei einem Typ-2-Diabetes die Insulinproduktion ein.
Therapie des Diabetes mellitus
Wichtigstes Therapieziel bei Menschen mit Diabetes ist es, den Blutzucker auf normnahe Werte zu senken. Das geschieht beim Typ-1-Diabetes durch die bedarfsangepasste Insulingabe. Die Therapie bei Typ-2-Diabetes besteht aus Ernährungs- und Lebensstiländerungen, verschiedenen Medikamenten und wenn das nicht ausreichend hilft, auch Insulin.
Ursachen für einen diabetischen Fuß
Bereits harmlos wirkende Schäden am Fuß, wie beispielsweise eine Druckstelle durch einen engen Schuh oder eine winzige Verletzung der Zehen, können sich bei Menschen mit Diabetes unbehandelt zu einer tiefen chronischen Wunde entwickeln.
Die Ursachen dafür, dass sich harmlose Druckstellen oder minimale Verletzungen drastisch verschlimmern, sind Funktionsstörungen im Fuß.
Hierzu gehören:
- Empfindungsstörungen durch eine diabetische Neuropathie
- mangelnde Durchblutung z. B. durch geschädigte oder verstopfte Gefäße
- Wundheilungsstörungen
Diabetische Neuropathie
Bei dauerhaft erhöhten Blutzuckerwerten kann es zu Nervenschädigungen (diabetische Neuropathien) kommen, die die Empfindungsfähigkeit der Nerven (Sensorik) beinträchtigen. Dadurch geht vielen Menschen mit Diabetes eine wichtige Warnfunktion des Körpers verloren:
Sie spüren nicht mehr, ob ein Schuh drückt oder ihr Fuß verletzt ist. Da sie die Druckstelle oder die Verletzung nicht wahrnehmen, unternehmen die Betroffenen nichts, um den Schaden zu beheben oder zu begrenzen.
Bei der diabetischen Neuropathie sind die Nerven, die die Motorik steuern, häufig auch betroffen. Die Betroffenen gehen unsicherer und haben ein erhöhtes Verletzungsrisiko. Sowohl sensorische als auch motorische Nervenschädigungen zählen zu den Hauptursachen des diabetischen Fußsyndroms. Etwa 90% der Patient*innen mit einem diabetischen Fuß leidet an Nervenschädigungen.
Durchblutungsstörungen
Eine schlechte Durchblutung des Fußes führt zu einem Sauerstoffmangel (Ischämie) im Gewebe und erhöht seine Druckempfindlichkeit. Bereits ein schwacher Druck auf den Fuß kann Druckstellen hervorrufen.
Die dauerhaft erhöhten Blutzuckerwerte schädigen die Blutgefäße direkt und behindern so den Blutfluss. Darüber hinaus leiden Menschen mit Diabetes häufig an der peripheren arteriellen Verschlusskrankheit (pAVK) (Schaufensterkrankheit). Die PAVK führt zur Verstopfung von arteriellen Gefäßen im Bein. Diese verringern oder unterbinden den Blutfluss im Fuß teilweise oder komplett. Die pAVK tritt häufig gemeinsam mit der diabetischen Neuropathie auf und betrifft mindestens die Hälfte der am diabetischen Fuß Erkrankten.
Wundheilungsstörungen
Die Wundheilung bei einem diabetischen Fuß wird durch verschiedene Faktoren gestört. Hierzu zählen:
- Durchblutungsstörungen
- Infektionen
- Entzündungen
- abgestorbenes Gewebe (Nekrosen)
- unzureichende Wundversorgung und -pflege
- schlecht eingestellter Blutzuckerwert
- weitere Belastung der Fußwunde (mangelnde Druck-Entlastung)
Risikofaktoren
Neben den genannten Ursachen für die Entstehung und die Wundheilungsstörungen bei einem diabetischen Fuß, gibt es zahlreiche weitere Faktoren, die das Risiko für diese Krankheit erhöhen.
Zu diesen Risikofaktoren gehören:
- Alter: Je älter Menschen mit Diabetes sind, desto höher ist die Gefahr eines diabetischen Fußsyndroms
- männliches Geschlecht
- Dauer des Diabetes: Je länger die Krankheit bereits besteht, desto höher das Risiko
- mangelnde oder falsche Pflege der Füße
- ungeeignete Schuhe
- Vorerkrankung an einem Fuß
- Verformungen des Fußskeletts (z. B. Fußdeformitäten, wie Hallux valgus, Krallen- oder Hammerzehen) begünstigen die Entstehung von Druckstellen
- Gelenkerkrankungen und eine eingeschränkte Mobilität der Gelenke führen zu Fehlbelastungen des Fußes, die Druckstellen erzeugen können
- eingeschränkte Beweglichkeit
- starke Hornhautbildung am Fuß, z. B. durch Fehlbelastungen
- Überbein (Ganglion) am Fuß
- Verbrennungen, Verbrühungen oder Erfrierungen am Fuß
- eingeschränkte Sehfähigkeit: Nicht erkennen von Druckstellen oder Verletzungen am Fuß
- diabetische Nierenerkrankung
- starkes Übergewicht
- schwaches Abwehrsystem
- hohe Blutfettwerte
- Alkoholkonsum
- Rauchen
Psychische Risikofaktoren
Studien haben nachgewiesen, dass die psychische Verfassung eine wichtige Rolle bei der Entstehung und dem Verlauf eines diabetischen Fußes spielt. Demnach gibt es folgende psychische Risikofaktoren:
- Depression
- Vernachlässigung der Selbstfürsorge
- Mangel an sozialer Unterstützung
- soziale Isolation und Einsamkeit
- psychosozialer Stress
Umgekehrt kann die Erkrankung am Diabetischen Fußsyndrom wiederum die Psyche belasten und beispielsweise Depressionen und Angststörungen hervorrufen. Diese Wechselwirkungen zwischen körperlichen und psychischen Aspekten sollten in der Diagnostik und der Therapie des diabetischen Fußes berücksichtigt werden.
Symptome
Trockene, rissige Füße und eine vermehrte Hornhautbildung können erste Anzeichen für einen diabetischen Fuß sein.
Im Verlauf des diabetischen Fußsyndroms zeigen sich weitere Symptome. Diese unterscheiden sich je nachdem, ob die Erkrankung eher die Folge von Nervenschädigungen ist oder durch Schäden an den Blutgefäßen hervorgerufen wurde.
Symptome durch eine diabetische Neuropathie:
- Empfindungsstörungen an den Füßen
- Unempfindlichkeit gegenüber Schmerzen
- Taubheitsgefühl
- Kribbeln
- trockene und warme Haut
- schlecht heilende Wunde befindet sich meist an der Fußsohle
Fußbeschwerden infolge von geschädigten Blutgefäßen (Angiopathie):
- blasse oder bläuliche Haut
- Fuß ist kühl
- Puls am Fuß ist kaum zu tasten
- offene Wunden, meist an den Zehen oder der Ferse
- beim Gehen schmerzen die Waden
Wenn sowohl die Nerven geschädigt sind als auch die Durchblutung gestört ist, treten gemischte Symptome auf.
Diagnose eines diabetischen Fußes
Ein diabetischer Fuß entwickelt sich in der Regel erst nach einer längeren Erkrankung an Diabetes. Dennoch wird er manchmal bereits kurz nach der Diagnose eines Diabetes mellitus festgestellt.
Die späte Diagnose kommt meist bei Patient*innen mit Typ-2-Diabetes vor. Das liegt vor allem daran, dass die körperlichen Anzeichen für eine Erkrankung an Diabetes anfangs unauffällig sind. In einigen Fällen ist eine nicht heilende Fußwunde sogar der Grund, warum sich die Betroffenen ärztlich untersuchen lassen. Sie erfahren mitunter erst dann, dass sie an der Zuckerkrankheit leiden.
Um eine Erkrankung an Diabetes frühzeitig zu erkennen, sollte man regelmäßig die Blutzuckerwerte prüfen lassen.
Untersuchungsmethoden bei Verdacht auf diabetischen Fuß
- bei einem Verdacht auf einen diabetischen Fuß inspiziert der/die Ärzt*in sorgfältig den gesamten Fuß und begutachtet ihn im Stand und in der Bewegung
- das Schuhwerk des /der Patient*in wird beurteilt
- Abstriche und Gewebeproben der Wunde werden im Labor nach Krankheitskeimen untersucht, um diese gezielt zu behandeln
- spezielle neurologische Untersuchung, z. B. auf Empfindungsfähigkeit der Nerven im Fuß mithilfe des Stimmgabeltests
- spezielle Untersuchungen zur Gesundheit der Gefäße, z. B. Verhältnis des Blutdrucks am Knöchel zu dem am Oberarm gemessenen Blutdruck (Knöchel-Arm-Index)
- Röntgen der Knochenstruktur und Anatomie des Fußes
Bestimmung des Schweregrads eines diabetischen Fußes
Die Therapie eines diabetischen Fußes hängt von seinem Schweregrad ab. Daher gehört zur Diagnose dieser Erkrankung auch die Einteilung in Schweregrade nach bestimmten Kriterien. Hierzu wird in Deutschland unter anderem die Wagner-Armstrong-Klassifikation genutzt. Sie besteht aus einer Kombination der Parameter Wagner-Grad und Armstrong-Stadium.
Der Wagner-Grad (0 leichtester Grad bis 5 schwerster Grad) beschreibt die Tiefe der Wunde, ob Teile des Fußes (z. B. einzelne Zehen) abgestorben sind (Nekrosen) oder der ganze Fuß nekrotisch ist.
Das Armstrong Stadium (A-D) erfasst die Komplikationen, die die Erkrankung verschlimmern. Bei Stadium A bestehen keine zusätzlichen Komplikationen, bei B liegt eine Infektion vor, Bei C eine Ischämie (Sauerstoffmangel im Fuß durch schwere Durchblutungsstörungen) und bei D Infektion und Ischämie.
Beispiele für die Veränderungen am Fuß bei verschiedenen Schweregraden:
- Wagner Armstrong Grad 0A: Am Fuß befindet sich eine Druckstelle oder eine Verletzung, die sich zu einer chronischen offenen Wunde entwickeln könnte. Auch die Narbe einer abgeheilten Wunde wird diesem Schweregrad zugeordnet.
- Wagner Armstrong Grad 1A: Hier besteht eine oberflächliche (1) Wunde ohne weitere Komplikationen (A).
- Wagner Armstrong Grad 2B: Die Wunde reicht in der Tiefe bis zu einer Sehne oder Gelenkkapsel (2). Sie ist infiziert (B).
- Wagner Armstrong Grad 2C: Die Wunde reicht in der Tiefe bis zu einer Sehne oder Gelenkkapsel (2). Im Gewebe besteht eine Ischämie (C).
- Wagner Armstrong Grad 3D: Die Wunde reicht in der Tiefe bis zu den Knochen oder ins Gelenk. Es liegen sowohl eine Infektion als auch eine Ischämie (D) vor.
- Wagner Armstrong Grad 4D: Teile des Fußes sind abgestorben. Es liegen sowohl eine Infektion als auch eine Ischämie (D) vor.
Behandlung des diabetischen Fußes
Das diabetische Fußsyndrom ist eine komplexe Erkrankung. Daher sind an seiner Behandlung verschiedene medizinische Fachdisziplinen, wie z. B. Diabetologie, Gefäßmedizin und Chirurgie, Diabetes-Beratung, Fachkräfte für Wundversorgung und medizinische Fußpflege beteiligt.
Damit die Therapie erfolgreich ist, muss die Grunderkrankung konsequent behandelt werden. Im Mittelpunkt der Diabetesbehandlung stehen möglichst normale Blutzuckerwerte sowie gegebenenfalls eine veränderte Ernährung und ein gesünderer Lebensstil.
Wundbehandlung
Die Wundbehandlung richtet sich nach dem Zustand des Fußes. Die Klassifikation nach Wagner Armstrong hilft, die passende Therapie zu finden.
Konservative Therapie
- Reinigen der Wunde durch konsequentes und radikales Entfernen von abgestorbenem oder entzündetem Gewebe (Débridement) mit dem Skalpell oder mithilfe medizinischer Maden. Erst nach dem Débridement kann der Heilungsprozess beginnen.
- Infektionen der Wunde müssen gezielt behandelt werden.
- Unterstützung der Heilung durch spezielle Wundauflagen, die die Feuchtigkeit der Wunde optimal regulieren
- Spezielle Vakuum- oder Niederdrucktherapien können den Heilungsprozess fördern.
- Wundrandpflege: Vom Wundrand aus wächst die Wunde langsam zu. Diese Funktion des Wundrandes muss regelmäßig kontrolliert werden. Wenn der Heilungsprozess stagniert, wird der Wundrand angefrischt. Damit sich die Wunde schneller schließt, kann auch eine Hauttransplantation in Frage kommen.
- Veränderungen der Wunde müssen dokumentiert werden, um die Wundheilung zu beobachten.
Maßnahmen zur Druckentlastung
Die Voraussetzung für die Wundheilung ist die konsequente Druckentlastung der geschädigten Stellen am Fuß. Hierzu werden verschiedene Maßnahmen ergriffen:
- Total Contact Cast oder Totalkontaktgips ist ein spezieller Steifverband, der den Fuß an den kranken Stellen gezielt entlastet.
- Unterarmgehstützen
- Rollstuhl
- Spezielle Orthesen: eine Orthese umschließt ein Körperteil, um dieses zu entlasten und ruhig zu stellen
- Verbandsschuhe
- Entlastungsschuhe
- Bettruhe (vorübergehend)
Chirurgische Therapie
- Um Infektionen einzudämmen muss infiziertes, entzündetes und abgestorbenes Gewebe chirurgisch entfernt werden.
- Chirurgische Eingriffe an den Blutgefäßen, um den Blutfluss zu verbessern.
- Haut- und Gewebetransplantationen können den Wundverschluss beschleunigen.
- Manchmal kann auch eine chirurgische Korrektur von Fehlstellungen des Fußes dazu beitragen, dass die Wunde besser heilt.
- Wenn alle anderen therapeutischen Möglichkeiten ausgeschöpft sind, kann eine Amputation von Teilen des Fußes oder des ganzen Fußes erforderlich sein.
Gefäßchirurgie
Wenn das Gewebe im diabetischen Fuß schlecht durchblutet ist, kommt der Heilungsprozess ins Stocken. Mithilfe gefäßchirurgischer Eingriffe kann die Blutversorgung im Fuß verbessert werden, indem verstopfte Blutgefäße wieder durchgängig gemacht oder Umleitungen (Bypassoperation) um die Engstellen in den Gefäßen gelegt werden. Man fasst die chirurgischen Methoden zur Verbesserung des Blutflusses unter dem Fachbegriff Revaskularisation zusammen.
Neben größeren chirurgischen Eingriffen, wie beispielsweise einer Bypass-Operation, gibt es auch minimalinvasive Methoden, bei denen ein verengtes Blutgefäß über einen Gefäßkatheter erweitert wird (z. B. perkutane transluminale Angioplastie (PTA)).
Notfalloperation
Wenn sich eine Infektion von der diabetischen Fußwunde weiter in gesundes Gewebe ausbreitet, drohen schwere Komplikationen, wie z. B. eine Blutvergiftung. Das infizierte Gewebe muss im Rahmen einer Operation schnellstmöglich entfernt werden.
Amputation
Eine Amputation kommt als letztes Mittel der Therapie nur infrage, wenn
- einzelne Zehen oder der ganze Fuß nicht mehr gerettet werden können
- eine Wundheilung nur durch die Entfernung kleiner Teile des Fußes (z. B. Zehen) möglich ist
- eine Infektion im Fuß droht, auf den gesamten Organismus überzugreifen.
Rehabilitation
Die Behandlung eines diabetischen Fußsyndroms dauert oft lange. Auch nach dem Abheilen der Wunden müssen Betroffene konsequent weiterbehandelt werden und Rückfällen gezielt vorbeugen, denn das Risiko für neue Wunden bleibt hoch. Eine spezialisierte Reha schafft dafür beste Voraussetzungen – sie unterstützt die weitere Genesung und hilft, den Alltag mit der Erkrankung gut zu bewältigen.
Vorteile einer Rehabilitation
- Abseits vom Alltagsstress können Sie sich in einer stationären Rehabilitation ganz auf Ihre Genesung konzentrieren.
- Falls Sie Unterstützung benötigen, steht diese zu jeder Tages- und Nachtzeit zur Verfügung.
- Besonders wertvoll sind auch der Kontakt und Austausch mit anderen Betroffenen. Man hat so nicht mehr das Gefühl allein, mit seinem Schicksal zu sein, wird durch die anderen motiviert und bekommt Tipps für den Alltag.
- Ein wichtiges Ziel der Rehabilitation ist es, Ihnen Hilfe zur Selbsthilfe zu geben. Sie sollen Experte/Expertin in eigener Sache werden und so aktiv einem Rückfall vorbeugen.
Auch eine ambulante Rehabilitation, bei der Sie tagsüber in der Klinik und abends wieder zu Hause sind, ist in vielen unserer Einrichtungen möglich.
Rehabilitative Behandlung
Bei der Rehabilitation des diabetischen Fußsyndroms müssen viele Aspekte berücksichtigt werden. Die rehabilitative Behandlung der komplexen Erkrankung erfolgt daher in multidisziplinären Teams.
Den Teams gehören unter anderem Fachärzt*innen für Diabetologie, Gefäßmedizin (Angiologie), Radiologie, Orthopädie und Chirurgie an. Die Fachärzt*innen arbeiten dabei eng mit Pflegekräften, Diabetesberater*innen, medizinischen Fußpfleger*innen (Podolog*innen) und orthopädischen Schuhmachermeister*innen zusammen. Eine Betreuung und Schulung der Patient*innen durch Psycholog*innen ergänzt die multidisziplinäre Behandlung.
Die Behandlung im Rahmen einer Rehabilitation richtet sich nach dem individuellen Krankheitsbild und den persönlichen Bedürfnissen der Patient*innen. Die Behandlungsteams erstellen hierzu einen persönlichen Therapieplan, der je nach individuellem Bedarf folgende Behandlungen umfasst:
- allgemeine medizinische Versorgung
- Optimierung der Blutzuckereinstellung
- ärztliche Wundbehandlung
- Wundversorgung und -pflege durch Fachkräfte
- Hilfsmittelschulung und -anpassung
- Anpassung orthopädischer Schuhe und Einlagen
- Anpassung von Prothesen nach Amputation
- multimodale Therapien bei Schmerzen
- Ergotherapie zur Alltagsbewältigung
- Physiotherapie
- psychosoziale Beratung und Krankheitsbewältigung
- Psychotherapien
- Schulungen zur Zuckerkrankheit und zur Vorbeugung des diabetischen Fußes
- Bewegungsprogramme mit Blutzuckerkontrolle für Diabetiker*innen
- individuell angepasste Diät, Ernährungsberatung und Kochworkshops
Die Rehabilitation wird stets an Ihren Genesungsverlauf angepasst.
Schuhe müssen passen: Was ist zu beachten?
Patient*innen mit einer gesunden Fußform und einem diabetischen Fuß vom Schweregrad 1 nach Wagner Armstrong Klassifikation sollten Schuhe mit Weichbettungseinlagen tragen.
Wichtig ist, dass die Schuhe ausreichend groß und weit sind, damit der Fuß Platz hat. An das Tragen von weiten Schuhen müssen sich einige Patient*innen mit Nervenschäden erst gewöhnen, denn bei dieser Krankheit fühlen sich viele in enganliegenden festen Schuhen wohler. Enge Schuhe erhöhen jedoch das Risiko von Druckstellen und somit das Risiko, an einem diabetischen Fuß zu erkranken.
Wenn die Wunde abgeheilt ist, benötigen Patient*innen ab einem Wagner Armstrong Schweregrad des diabetischen Fußes von 2A orthopädische Schuhe und Einlagen.
Um den Druck optimal zu verteilen, müssen die Einlagen individuell an den Fuß des*r Patient*in angepasst werden. Die Einlagen sollten regelmäßig gewechselt werden. Die Passform von Schuhen und Einlagen sollte alle sechs Monate oder häufiger überprüft werden.
Ab einem Schweregrad von 4 oder 5 der Wagner Armstrong Klassifikation ist häufig ein maßgefertigter orthopädischer Schuh erforderlich.
Nach einer Amputation muss der Schuh an die Prothese angepasst werden.
Komplikationen
Zu den Komplikationen, die die Wundheilung bei einem diabetischen Fuß verzögern, gehören:
- Durchblutungsstörungen
- abgestorbenes Gewebe
- bakterielle Infektionen der Wunde
- Infektionen mit Pilzen am Fuß und an den Zehennägeln
- Immunschwäche
- Begleiterkrankungen, wie z. B. Nierenerkrankungen
Der Charcot Fuß
Eine diabetische Neuropathie kann auch an Knochenbrüchen im Fuß beteiligt sein. Wenn die Knochenbrüche aufgrund des Sensibilitätsverlust der Nerven keine Schmerzen verursachen, spricht man vom Charcot Fuß. Er ist häufig gerötet und geschwollen. Infolge der Knochenzerstörung erscheint der Charcot Fuß gegenüber dem anderen Fuß verformt.
So beugen Sie einem diabetischen Fuß vor
Um einem diabetischen Fuß vorzubeugen, ist es entscheidend, die ersten Anzeichen der Krankheit wie z. B. trockene Haut und/oder Hautrisse frühzeitig zu erkennen und entsprechend zu handeln.
Da Schmerzen als Warnsymptom bei einer diabetischen Neuropathie ausfallen, sollten Diabetiker*innen ihre Füße mindestens einmal täglich auf Druckstellen und kleine Verletzungen überprüfen, um eine größere Wunde oder ein Geschwür gar nicht erst entstehen zu lassen.
Tipps zur Vorbeugung im Alltag
- bequeme oder bei Bedarf orthopädische Schuhe tragen
- Schuhe vor dem Anziehen auf Fremdkörper kontrollieren (z. B. Steinchen)
- weiche Socken tragen
- Socken täglich wechseln
- täglich Füße waschen und sorgfältig abtrocknen
- Füße mit Feuchtigkeitscreme pflegen, um Hauttrockenheit vermeiden
- täglich Füße auf Veränderungen und Verletzungen überprüfen
- Blutzucker kontrollieren
- gesund ernähren
- Verletzungen vermeiden
- medizinische Fußpflege durch Podolog*in in Anspruch nehmen
- extreme Temperaturen vermeiden (z. B. nur körperwarme Fußbäder)
- nicht Barfußlaufen (Verletzungsgefahr)
- Rauchen aufgeben
- Patient*innen mit abgeheiltem diabetischem Fuß oder „Risikofüßen“ sollten diese mindestens in halbjährlichen Abständen in einer diabetologisch spezialisierten Fußambulanz, z. B. einer zertifizierten Fußbehandlungseinrichtung der Deutschen Diabetes Gesellschaft (DDG) untersuchen lassen.
Pflege der Füße
Die tägliche Fußpflege ist ein Muss für Diabetiker*innen. Wenn die Patient*innen schlecht sehen, sollte die Fußpflege und -kontrolle von jemandem mit gutem Sehvermögen übernommen werden.
Das Kürzen der Zehennägel, das Entfernen überschüssiger Horn- oder Nagelhaut oder andere mit einem Verletzungsrisiko verbundene Pflegemaßnahmen sollten von ausgebildeten medizinischen Fußpfleger*innen (Podolog*innen) ausgeführt werden. Die medizinische Fußpflege kann bei medizinischer Notwendigkeit ärztlich verordnet werden.
Diabetiker*innen und pflegende Angehörige sollten bei der Pflege der Füße folgendes beachten:
- Die Füße von Diabetiker*innen müssen täglich in lauwarmem Wasser gewaschen werden, wenn keine Wunden oder Verletzungen vorliegen. Die Fußwäsche sollte nicht länger als 3 bis 5 Minuten dauern, damit die Haut nicht aufgeweicht und anfällig für Infektionen wird.
- Um Infektionen zu vermeiden, muss der gesamte Fuß – auch die einzelnen Zehen und die Zehenzwischenräume – nach der Fußwäsche sorgfältig abgetrocknet werden.
- Da Schmerzen als Warnsignale bei vielen Betroffenen ausfallen, müssen die Füße täglich auf wunde oder gerötete Stellen kontrolliert werden. Ein Handspiegel hilft dabei, die Hautstellen zu begutachten, die sonst nicht gesehen werden können.
- Werden Wunden, Verletzungen oder Entzündungen festgestellt, sollte schnell ein Arzt aufgesucht werden.
- Die Füße sollten nach dem Waschen und Trocknen mit einer feuchtigkeitsspendenden Creme gepflegt werden.
- Füße und Beine sollten häufig bewegt werden, um die Durchblutung und Beweglichkeit zu fördern und Druckstellen vorzubeugen.
- Wenn die Betroffenen bewegungseingeschränkt sind, sollten pflegende Angehörige Füße und Beine der Patient*innen nach Anleitung des*r behandelnden Ärzt*in bewegen. Bettlägerige Personen müssen nach Anweisung des*r behandelnden Ärzt*in regelmäßig umgelagert werden, um Druckgeschwüre zu vermeiden. In beiden Fällen ist die Unterstützung durch professionelle Pflegekräfte und Physiotherapeut*innen sehr zu empfehlen.
Zur Pflege gehören auch die oben beschriebenen Maßnahmen im Rahmen der Vorbeugung.