Wir sind für Sie da!
Ein Anruf oder eine E-Mail genügen und wir melden uns so bald wie möglich bei Ihnen.
Sie können uns telefonisch unter folgender Nummer erreichen:
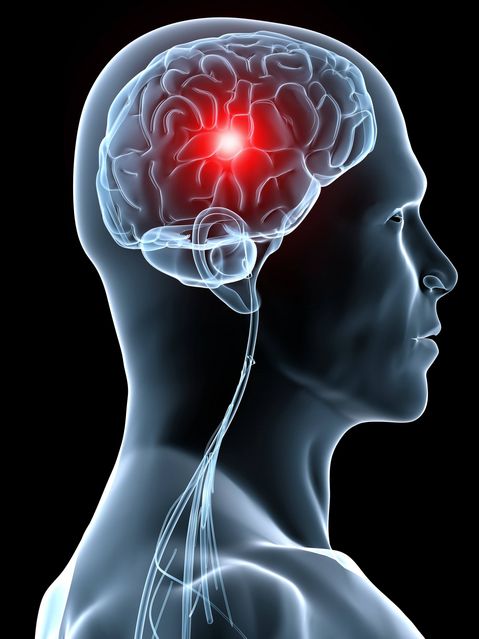
Jeder Schlaganfall bedeutet einen großen Einschnitt. Die Behandlung kann langwierig sein. Der Schlaganfall ist nicht nur die dritthäufigste Todesursache, sondern auch der häufigste Grund für Langzeitbehinderungen bei Erwachsenen.
Mich trifft der Schlag! Diese häufig so gedankenlos benutzte Redensart, hat für viele Menschen eine sehr ernste Bedeutung, denn sie haben einen realen Schlaganfall erlitten. Doch was ist ein Schlaganfall eigentlich? Von einem Schlaganfall oder Apoplex spricht man, wenn bestimmte Funktionen des Gehirns infolge einer Durchblutungsstörung oder einer Blutung ausfallen. Halten diese Ausfallerscheinungen länger als 24 Stunden an, liegt ein vollendeter Schlaganfall vor. Bestehen die beobachteten Ausfallerscheinungen nur vorübergehend, spricht man von einer transitorisch ischämischen Attacke (TIA).
Dr. Petra Mummel aus der MEDICLIN Hedon Klinik erklärt in dieser Folge unter anderem, welche Symptome ein Schlaganfall haben kann und wie wir bei einem Verdacht auf Schlaganfall handeln sollten. Sie ist Ärztliche Direktorin und Chefärztin für Akutneurologie und Neurologische Frührehabilitation.
Der Schlaganfall ist keine einheitliche Erkrankung. Es werden zwei Formen des Schlaganfalls unterschieden: 80 Prozent aller Schlaganfall-Patient*innen erleiden einen ischämischen Schlaganfall (auch Hirninfarkt genannt), die restlichen 20 Prozent haben eine Hirnblutung (hämorrhagischer Schlaganfall).
Ein ischämischer Schlaganfall entsteht, wenn das Hirn nicht mehr ausreichend mit Sauerstoff versorgt wird und deshalb Nervenzellen absterben. Meist ist ein Gefäß verstopft und verursacht so eine Minderdurchblutung des Gehirns. Ursache sind oft Einengungen oder Verschlüsse der hirnversorgenden Arterien. Man unterscheidet zwei Hauptursachen für den Gefäßverschluss bei einem Schlaganfall die Thromboembolie und die Gefäßverkalkung (Arteriosklerose).
Bei der Hirnblutung, dem hämorrhagischen Schlaganfall, platzt ein Blutgefäß direkt im Gehirn und schädigt das Nervengewebe. Dies liegt oft daran, dass der Blutdruck in den Arterien zu hoch ist oder die Gefäßwände durch Arteriosklerose oder anderweitig geschädigt sind. Eine Hirnblutung kann auch durch Gefäßmissbildungen, so genannte Aneurysmen, entstehen.
Wenn es zum Platzen oder Reißen eines Blutgefäßes zwischen der mittleren Hirnhaut (Arachnoidea) und der weichen Hirnhaut kommt, spricht man von einer Subarachnoidalblutung. Sie ist mit zwei bis fünf Prozent der Fälle die seltenste Ursache für einen Schlaganfall.
Insbesondere nachts während des Schlafs können sich auch sogenannte stumme oder stille Hirninfarkte ereignen. Das sind Schlaganfälle, die von den Betroffenen nicht bemerkt werden, weil sie bei ihrem Auftreten schlafen und die stillen Hirninfarkte als leichte Schlaganfälle keine starken oder auffälligen Beschwerden verursachen. Diese stummen leichten Schlaganfälle lassen jedoch kleine Schäden im Gehirngewebe zurück. Wenn sich die stummen Hirninfarkte häufiger ereignen, sammeln sich die Schäden im Gehirn an und rufen im Laufe der Zeit doch Beschwerden hervor.
Eine weitere leichte Form des Schlaganfalls ist die transitorisch ischämische Attacke (TIA). Bei einer TIA treten vorübergehend Schlaganfallsymptome auf. Sie hinterlässt keine bleibenden Beschwerden und Einschränkungen. Die TIA kann jedoch ein Warnzeichen für einen bevorstehenden schweren Schlaganfall sein. Tatsächlich berichtet fast die Hälfte der Schlaganfall-Patient*innen, dass sie im Vorfeld ihres Apoplexes vorübergehende Ausfallerscheinungen oder andere Schlaganfallsymptome hatten. Selbst wenn der TIA kein vollendeter Apoplex folgt, ist sie ein wichtiges Alarmsignal, das auf keinen Fall ignoriert werden darf, denn die TIA weist daraufhin, dass es im Gehirn Probleme mit der Blutversorgung gibt, die dringend behandelt werden müssen.
Charakteristisch für einen Schlaganfall ist der plötzliche Ausfall von Gehirnfunktionen. Die Patient*innen erleben von einem Moment auf den anderen beispielsweise starke Kopfschmerzen, eine unerklärliche Schwäche oder gar Lähmung eines Körperteils, oder auch Seh- und Sprachstörungen. Diese Symptome können auch kurzfristig wieder verschwinden (transitorisch ischämische Attacke, abgekürzt TIA). Es besteht dann jedoch das Risiko, dass sich später noch ein weiterer schwerer Schlaganfall ereignet.
Wenn auch nur eines dieser Vorzeichen auftritt oder nur kurz anhält, besteht der Verdacht auf einen Schlaganfall oder ein akut erhöhtes Schlaganfallrisiko.
Der Therapieerfolg bei einem Schlaganfall hängt maßgeblich, davon ab, wann der Patient oder die Patientin ärztlich behandelt wird. Je länger ein Schlaganfall unbehandelt bleibt, desto mehr Gehirngewebe geht unwiederbringlich zugrunde. Die besten Chancen auf gute Behandlungsergebnisse bei einem Apoplex bestehen, wenn er bereits eine Stunde nach dem Einsetzen der Symptome zielgerichtet behandelt wird.
Alarmieren Sie daher beim leisesten Verdacht auf einen Schlaganfall sofort den Rettungsdienst. Äußern Sie bereits beim Gespräch mit der Notrufzentrale, dass ein Verdacht auf Schlaganfall besteht, damit die Rettungskräfte alles Erforderliche für eine unverzügliche Behandlung in einer „Stroke Unit“ vorbereiten können.
Je nach Ort und Schwere der Durchblutungsstörung im Gehirn kann es zu unterschiedlichen Ausfällen und Symptomen verschiedenen Schweregrades kommen.
Zu den Funktionsausfällen bei einem Hirnschlag zählen:
Folgende Symptome können einen Schlaganfall begleiten:
Bei einer „Stroke Unit“ handelt es sich um ein auf akute Schlaganfälle spezialisierte Zentrum, dass an vielen neurologischen und internistischen Kliniken eingerichtet wurde. Die „Stroke Units“ gewährleisten eine optimale ärztliche Versorgung von Patient*innen mit Schlaganfall.
Folgende Faktoren erhöhen das Risiko für einen Schlaganfall:
Die Folgen von Schlaganfällen sind häufig schwerwiegend: Die Betroffenen können danach auf einen Rollstuhl angewiesen, vielleicht halbseitig gelähmt und kaum in der Lage zu sprechen sein. „Ein Großteil unserer Patient*innen leidet an den z.T. erheblichen Auswirkungen eines solchen Schlaganfalls“, sagt Petra Mummel, Chefärztin für Neurologie an der MEDICLIN Hedon Klinik in Lingen.
Die Folgen eines Schlaganfalls hängen von seiner Schwere, dem Ort und der Ausdehnung der Durchblutungsstörung und vom Zeitpunkt des Therapiebeginns ab. Da die Blutgefäße in der Regel nur eine Gehirnhälfte mit Blut versorgen und diese eine Hirnhälfte für die jeweils gegenüberliegende Körperseite zuständig ist, zeigen sich die Folgen eines Schlaganfalls häufig einseitig. Bei einem Schlaganfall in der linken Gehirnhälfte kann es zum Beispiel zu Lähmungen auf der rechten Körperseite kommen.
Bei Verdacht auf Schlaganfall muss alles möglichst schnell gehen — auch die Diagnostik. Zuerst erfolgt eine neurologische Untersuchung. Danach kann der Neurologe oder die Neurologin meist mit großer Sicherheit die Diagnose „Schlaganfall“ stellen oder auch ausschließen. Für die weitere Behandlung benötigen die Ärzt*innen aber noch mehr Informationen. Sehr wichtig ist es beispielsweise zu wissen, ob es sich um einen Hirninfarkt oder eine Hirnblutung handelt. Aber auch Ort und Schwere des Schlaganfalls sind für die gezielte Behandlung des Schlaganfalls sehr bedeutend.
Weiterführende Untersuchungen bei einem akuten Schlaganfall:
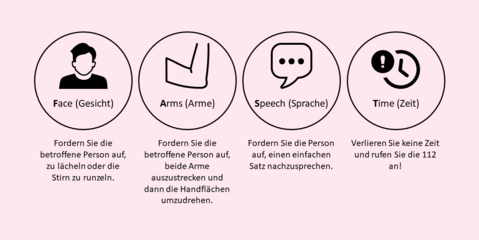
Der FAST-Test ist ein Schnelltest für die Erkennung eines Schlaganfalls, der auch von medizinischen Laien durchgeführt werden kann. Das Merkwort FAST setzt sich aus den Anfangsbuchstaben der englischen Worte face (Gesicht), arms (Arme), speech (Sprache) und time (Zeit) zusammen.
Wenn Sie bei den Bewegungen im Gesicht oder der Arme Seitenunterschiede (z. B. schiefes Gesicht, Lähmungen einer Körperseite) feststellen und/oder die Aussprache des oder der Betroffenen undeutlich oder verwaschen ist, hat er oder sie möglicherweise einen Schlaganfall. Der Rettungsdienst muss sofort alarmiert werden!
Der FAST-Test kann auch zu BE-FAST erweitert werden:
Balance (Gleichgewicht): Ist das Gleichgewicht des oder der Betroffenen gestört?
Eyes (Augen): Leidet der oder die Betroffene unter plötzlich aufgetretenen Sehstörungen?
Ein Schlaganfall ist immer ein Notfall! Ein Apoplex sollte schnellstmöglich am besten in einem auf Schlaganfälle spezialisierten Zentrum, der sogenannten „Stroke Unit“, behandelt werden. Die Akutbehandlung des Hirnschlags hat zum Ziel, das Leben der Betroffenen zu retten und die Folgen des Schlaganfalls so klein wie möglich zu halten.
Je eher die Therapie nach einem Schlaganfall einsetzt, desto besser sind die Aussichten der Patient*innen, dass sich die Spätfolgen wie bleibende Beeinträchtigungen und Behinderungen in Grenzen halten oder die Patient*innen sogar vollständig genesen. Man weiß heute, dass bereits die erste Stunde nach dem Auftreten von Schlaganfallsymptomen entscheidend für den Krankheitsverlauf ist. Eine zielgerichtete Behandlung in diesem Zeitfenster kann den Krankheitsverlauf deutlicher zum Besseren wenden als Therapien, die erst danach begonnen werden.
Patient*innen mit einem Schlaganfall befinden sich in einer akut lebensbedrohlichen Situation. Daher bestehen die ersten Maßnahmen von Rettungskräften und Ärzt*innen darin, die Patient*innen zu stabilisieren. Alle weiteren Maßnahmen finden unter einer engmaschigen Kontrolle aller lebenswichtigen Funktionen des Organismus statt.
Bevor die Ärzt*innen die eigentliche Schlaganfallbehandlung einleiten, müssen sie zuerst feststellen, ob es sich um einen Hirninfarkt oder eine Hirnblutung handelt, denn die Therapie beider Schlaganfallarten unterscheidet sich fundamental. Die Diagnose Hirninfarkt oder Hirnblutung wird durch CT- oder MRT-Untersuchungen gestellt.
Patient*innen, die einen Schlaganfall erlitten haben, weisen häufig sehr vielschichtige Beeinträchtigungen auf. Eine Rehabilitation nach einem Schlaganfall hat das Ziel die verloren gegangenen oder gestörten Funktionen durch gezieltes Training so weit wie möglich wiederherzustellen. Je früher das strukturierte Training beginnt, desto besser sind die Behandlungserfolge.
Bei der Rehabilitation von Schlaganfallpatient*innen unterscheidet man in Deutschland verschiedene Phasen. Die Phasen der Schlaganfallrehabilitation greifen zum Teil ineinander oder werden im Einzelfall nur teilweise durchlaufen.
Die Frührehabilitation spielt nach einem Schlaganfall häufig eine entscheidende Rolle für den weiteren Erfolg der Rehabilitation und wird daher von spezialisierten Kliniken übernommen. Dr. med. Petra Mummel, Chefärztin für Neurologie an der MEDICLIN Hedon Klinik in Lingen erklärt: „Unsere Abteilung für Neurologie und neurologische Frührehabilitation kann Patient*innen bereits übernehmen, wenn sie noch intensivmedizinischer Überwachung bedürfen. Direkt im Anschluss an diese sogenannte Frührehabilitation können Patient*innen hier im Haus die Rehabilitationsphasen C und D nach einem Schlaganfall durchlaufen.“
Die Frührehabilitation (Phase B) umfasst intensive Therapien, die den Folgen des Schlaganfalls wie Bewegungs-, Sprach- oder Schluckstörungen entgegenwirken sollen. Je nach Bedarf des Patienten oder der Patientin werden folgende Behandlungen durchgeführt:
Oft müssen Patient*innen nach einem Schlaganfall ganz Selbstverständliches wie Sprechen, Gehen oder kognitives Erfassen neu erlernen und trainieren. Auch Alltagsaktivitäten müssen häufig neu erlernt und geübt werden, um nach dem Schlaganfall weitgehend selbständig leben und/oder sogar einen Beruf ausüben zu können.
In den Phasen C und D der Rehabilitation geht es darum, dass die Patient*innen nach dem Schlaganfall wieder die Fähigkeiten zurückerlangen, die durch die Erkrankung verlorengegangen sind. Wenn das nach einem Schlaganfall nicht oder nur teilweise möglich, helfen die Therapeut*innen den Betroffenen dabei, Strategien zu entwickeln, mit denen der Alltag trotz bleibender Einschränkungen gemeistert werden kann.
Für eine bestmögliche Therapie nach dem Apoplex arbeiten in jedem Einzelfall Spezialist*innen aus verschiedenen Bereichen zusammen, z.B.:
Für jeden Patienten und jede Patientin wird ein individueller Therapieplan erstellt, der je nach individuellem Bedarf aus den folgenden Behandlungen bestehen kann:
Welche verlorengegangenen Funktionen er bei Ergotherapeutin Eileen Leditschke Schritt-für-Schritt wieder erlernt zeigt dieses Video.
Eileen Leditschke sagt: "Am wichtigsten ist es, die Selbständigkeit im Alltag wiederherzustellen." Beim Frühstücks- und Haushaltstraining kann Patient Thomas P. die Haltefunktion der Hand weiter steigern. Das Ziel ist, die Haltefunktion der Hand weiter zu schulen, damit zum Beispiel Abwaschen und Abtrocknen wieder beidhändig möglich ist.
Nur ein Teil der Patient*innen übersteht einen Schlaganfall ohne danach unter Beeinträchtigungen zu leiden. Viele benötigen Unterstützung im Alltag oder Beruf, einige sind auch pflegebedürftig. Um die Therapieerfolge nach der stationären Rehabilitation zu erhalten, sollten Behandlungen und Trainings je nach Art und Schwere der Beeinträchtigungen auch nach Abschluss der Reha weitergehen. Wer sich nach der stationären Reha nicht weiter bemüht, kann mühsam errungene Fähigkeiten wieder verlieren. Die Erfahrung zeigt auch, dass mit entsprechend konsequent durchgeführten Trainings auch noch Jahre nach dem Schlaganfall Verbesserungen erzielt werden können.
Auch die psychische Nachsorge ist für Patient*innen sehr wichtig, um den Schlaganfall und seine Folgen zu verarbeiten. Viele Patient*innen haben nach dem Schlaganfall mit Depressionen und Angststörungen zu kämpfen und sollten daher auch nach der Rehabilitation professionelle psychologische Unterstützung suchen. Auch der Austausch mit anderen Betroffenen in Selbsthilfegruppen kann hier hilfreich sein.
Von lebenswichtiger Bedeutung ist die Vorbeugung eines erneuten Schlaganfalls während der Nachsorge.
„Das eigene Schlaganfallrisiko kann man durch Vorsorge, durch Bewegung etwa und einen gesünderen Lebensstil, um bis zu siebzig Prozent reduzieren“, betont Dr. med. Petra Mummel, Chefärztin für Neurologie an der MEDICLIN Hedon Klinik: „Man hat es in der eigenen Hand. Denn wichtige Schlaganfall-Risikofaktoren basieren unmittelbar auf dem Lebensstil.“ Also: Bewegungsmangel, Übergewicht, hohe Cholesterinwerte oder Rauchen. Weitere Risikofaktoren liegen in Vorerkrankungen: „Hier kommt es auf rechtzeitige Früherkennung und eine angemessene Behandlung an, also zum Beispiel bei Herzerkrankungen, Bluthochdruck, Diabetes oder vererbten Blutgerinnungsstörungen.“
Prävention spielt eine besonders wichtige Rolle. Das eigene Schlaganfallrisiko kann man durch vorausschauendes Handeln, um bis zu 70 Prozent reduzieren. Der Lebensstil beeinflusst das Risiko enorm.
Das Schlaganfall-Risiko steigt mit zunehmendem Lebensalter deutlich an und ist in der Altersgruppe der über 75-jährigen besonders hoch. Auch Patient*innen, die bereits einen Schlaganfall erlitten haben, weisen ein erhöhtes Risiko auf: „Da fast jeder fünfte Schlaganfallpatient binnen fünf Jahren mit einem Folgeschlaganfall rechnen muss, ist jede wirksame Maßnahme zur Risikoreduktion wünschenswert", erklärt Mummel.
Was sind die wichtigsten Vorbeugemaßnahmen bei Menschen, die noch keinen Schlaganfall erlitten haben?
Es gibt Risikofaktoren, auf die man keinen Einfluss hat, wie Alter, Geschlecht und genetische Veranlagung. Umso wichtiger ist es, sein Augenmerk auf die Faktoren zu lenken, die man beeinflussen bzw. behandeln kann. Hierzu zählen Bewegungsmangel, Übergewicht, hoher Alkoholkonsum und Rauchen. Eine konsequente Behandlung von Bluthochdruck, Diabetes, hohen Cholesterinwerten und Herzrhythmusstörungen ist elementar wichtig. Insgesamt kann man durch sein eigenes Zutun das Schlaganfallrisiko um bis zu 70% verringern.
Gibt es spezielle Früherkennungsuntersuchungen, die Auskunft über das individuelle Schlaganfallrisiko geben?
Ja, es gibt spezielle Früherkennungen von Schlaganfallrisiken, sog. Vorsorge-Checkups, die insbesondere von Risikogruppen in Anspruch genommen werden sollten. Diese Vorsorgeleistung wird von den meisten gesetzlichen Krankenkassen übernommen. Hierzu sollte ein Gespräch bzw. eine Beratung mit dem*der Hausärzt*in erfolgen.
Es heißt, dass der regelmäßige Genuss von Rotwein oder dunkler Schokolade Herzinfarkt und Schlaganfall vorbeugen kann, stimmt das?
Es gab in den letzten Jahren viele widersprüchliche Aussagen über die Auswirkungen von Alkohol auf die Blutgefäße. 2019 konnten Forscher der Universität Oxford nachweisen, dass ein moderater Alkoholgenuss von 1 bis 2 Getränken pro Tag das Schlaganfallrisiko entgegen früherer Annahmen nicht senkt. Unstrittig ist, dass übermäßiger Alkoholkonsum das Risiko für einen Schlaganfall erhöht.
Dunkle Schokolade enthält besonders viel Kakao und in diesem stecken reichlich Pflanzenstoffe (Flavonoide), die das Herz-Kreislauf-System möglicherweise schützen. Einen ausreichenden Beweis für den gesundheitlichen Nutzen gibt es aber bislang nicht und selbst wenn sich ein positiver Effekt beweisen lassen sollte, löst Schokolade bei übermäßigem Konsum einen anderen Risikofaktor aus, nämlich das Übergewicht.
Worauf sollten Patient*innen nach einem Schlaganfall besonders achten, um einem erneuten Apoplex vorzubeugen?
Fast jeder zweite Patient stirbt innerhalb von fünf Jahren nach dem ersten Schlaganfall und jeder fünfte erleidet einen erneuten Schlaganfall innerhalb von fünf Jahren.
Die oben bereits genannten Maßnahmen, um das Risiko eines Schlaganfalls zu senken, gelten ebenso bei der Verhinderung eines zweiten Schlaganfalls. Auch hier gilt, selbst aktiv zu werden und seinen Lebensstil zu ändern, also das Rauchen aufzugeben, sich ausreichend zu bewegen und auf eine gesunde Ernährung zu achten.
Ganz entscheidend ist darüber hinaus die sogenannt Therapietreue, also die konsequente Einnahme der empfohlenen Medikamente zum Schutz vor einem erneuten Schlaganfall. Sieben von zehn Patient*innen nehmen ihre Medikamente nicht so ein, wie vom Arzt verordnet und gehen damit ein hohes Risiko ein.